慢性HBV感染孕妇妊娠期及分娩后病毒学和肝功能变化的特点及机制
赵梦鱼, 邹怀宾, 陈煜, 郑素军, 段钟平
首都医科大学附属北京佑安医院

目前,我国约有8600万HBV携带者,约2000万慢性乙型肝炎(CHB)患者,每年死于HBV感染相关的肝硬化、肝细胞癌和肝衰竭约有30万~50万人。因而,HBV感染仍是我国现阶段最突出的公共卫生问题之一。研究显示,我国HBV感染的女性约占HBV感染者的41.6%~47.6%,育龄期女性HBsAg阳性率高达5.76%。妊娠合并肝炎发生率较高,而且对母婴健康均有严重影响。研究报道,慢性HBV感染孕妇于妊娠晚期及产后血清ALT升高的发生率分别为6%~14%和10%~16%,而且慢性HBV感染孕妇在妊娠期间,由于HBV干扰体内雌激素的肝脏代谢,过多雌激素使子宫肌对内源性缩宫素敏感性增加,出现子宫肌收缩,易致早产。同时内源性激素分泌增加, 肝脏负担加重、功能减退,易出现胆汁沉积于胎盘绒毛血管,引起胎盘血循环下降,胎儿宫内缺血缺氧。维生素K的吸收、利用障碍,肝内维生素K依赖凝血因子合成减少,凝血酶原、抗凝血物质AT-m、蛋白C以及纤维蛋白原等合成不同程度的减少,导致凝血功能障碍和产后出血。但目前关于HBV感染的妊娠期妇女的研究大部分是母婴阻断效果及婴儿安全性等问题,对慢性HBV感染孕妇安全性包括妊娠期及分娩后的病毒学及肝功能变化情况的研究虽然不少,但尚不系统。现就上述问题作一综述,为提高临床医生对HBV感染的孕产妇妊娠期管理水平提供理论支持。
1 慢性HBV携带孕妇
1.1 妊娠期未经抗病毒治疗
对于慢性HBV携带者,1年内连续随访3次,每次至少间隔3个月,均显示ALT和AST在正常范围,HBV DNA通常高水平,肝组织检查无病变或病变轻微。有研究显示,慢性HBV携带孕妇妊娠期及分娩后都会出现ALT升高的情况,且重型肝炎发生率明显高于未妊娠的妇女。
阮晟鸣等对131例孕早期肝功能正常的慢性HBV感染且HBV DNA>106拷贝/ml孕妇的研究发现孕中期肝功能异常发生率3.05%,孕晚期发生率为11.45%,产后42 d发生率为25.49%,产后7个月发生率为2.11%,而且孕晚期和产后42 d发生肝功能异常风险分别增加4倍和10倍,ALT水平波动于40.5~1503 U/L,患者ALT均于产后7个月基本恢复正常,无1例发生肝衰竭;同时研究中仅1 例发生HBeAg转换,转换率为0.76%,发生于产后1个月。
新加坡的一项研究表明50% HBV感染母亲产后发生ALT升高,而HBeAg阳性母亲产后ALT升高者高达66.7%。曹彦君等研究发现免疫耐受期HBeAg阳性且HBV DNA≥106拷贝/ml的妊娠妇女产后ALT升高的发生率为32.6%,其中19.1%出现严重肝功能异常,需要住院治疗,57.4%患者ALT峰值时间在产后42 d,78.7%患者ALT峰值时间在产后60 d以内,而自身HBeAg血清学转换发生率仅为10.6%,这也提示免疫耐受期HBV感染妇女产后1~2个月监测肝功能非常有必要。同时发现产后ALT水平与妊娠期HBV复制水平及其波动均无关,但与妊娠期平均ALT和AST水平有关,水平较高的患者产后易发生肝功能异常。王习习等对114例HBsAg、HBeAg均阳性、HBV DNA≥106拷贝/ml的免疫耐受期孕妇ALT等指标进行回顾性分析,发现产后1个月时肝功能异常者占62.2%,产后3个月占93.3%,产后6个月只占6.67%。ALT水平从产后1个月103.5 U/L,3个月81.3 U/L降至6个月时61 U/L;产后6个月基本降至正常范围。
Yi等进行了一项纳入4236例孕妇的回顾性研究,3367例为HBsAg、HBeAg双阳性的慢性HBV感染者,ALT升高5~10倍正常值上限(ULN)及≥10×ULN主要发生在分娩时HBV DNA水平>5 log10 IU/ml的母亲中,分娩时ALT升高或HBV DNA检测水平升高是产后ALT升高的独立危险因素。
上述研究表明,慢性HBV携带孕妇在妊娠期尤其是分娩后肝功能异常发生率很高,多发生于产后1~3个月,但大部分在产后1年内可以自行恢复至正常,无需行抗病毒治疗,所以建议在分娩后1个月首次检测肝功能,对肝功能异常患者进行早期筛查与干预,以免重症疾患的发生。据国外研究报道,产后HBeAg转换率为12.5%~17%。上述研究中HBeAg转换率均较低,可能与HBV DNA水平较高有关,导致对机体免疫应答的特异性和强度有抑制或干扰作用,此时抗感染水平较高,但无法清除病毒。另有研究表明高病毒载量的HBeAg阳性妊娠孕妇自发性HBeAg转换率低于CHB患者总体自发性HBeAg血清学转换率。
慢性HBV携带孕妇妊娠期出现肝功能异常的机制尚不明确,可能是由于妊娠期及产褥期母体发生一系列生理变化,可加重肝脏负担,使部分HBV感染的孕妇ALT异常,如妊娠期母体血液中含有高水平的肾上腺皮质激素,可能会促进病毒复制,导致HBV载量升高。孕妇常伴有调节性T淋巴细胞数量和活性的增加,也导致对HBV免疫应答不足而出现免疫耐受;另外妊娠期母体新陈代谢旺盛,营养物质消耗过多,同时母体产生大量的性激素需要在肝内代谢和灭活,胎儿的代谢和解毒也要依靠母体肝脏来完成,分娩时的大量出血及劳累等因素均可加重肝脏负担,可能导致肝脏疾病的加重。此外,既往HBV感染的年轻孕妇多处于乙型肝炎免疫耐受期,现由于孕妇的高龄化,妊娠前或妊娠期间就可能发生肝炎发作。
对于分娩后的肝炎发作虽然大多数人可以耐受,但也有肝功能恶化甚至是肝衰竭的报道,具体机制目前尚不明确,可能是由于妊娠期间一系列内分泌及免疫系统的改变导致免疫功能受抑制,产后肾上腺皮质激素水平迅速恢复,正如停用肾上腺皮质激素药物治疗后的乙型肝炎激活,导致产后肝功能异常。同时分娩后雌孕激素水平迅速下降,细胞免疫功能迅速恢复,诱导HBV的免疫清除,也可能会导致产后肝炎发作。
1.2 妊娠期经抗病毒治疗
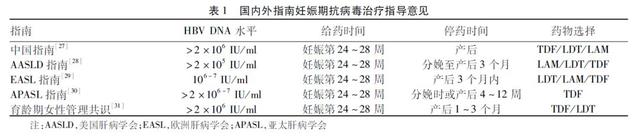
慢性HBV携带孕妇妊娠期行抗病毒治疗的目的为降低孕妇分娩前HBV DNA水平,从而降低母婴传播率,目前可以应用的妊娠B级药物有替诺福韦酯(TDF),替比夫定(LDT)及拉米夫定(LAM),国内外各乙型肝炎防治指南妊娠期抗病毒治疗的意见见表1。妊娠期抗病毒治疗过程中,基本上表现为HBV DNA降至较低水平,ALT正常,但大部分病毒学及生化学改变发生于停药后。
我国台湾学者报道的一项纳入118例HBsAg、HBeAg阳性,HBV DNA>7.5 log10 IU/ml,ALT<5×ULN孕妇的研究,分别于孕晚期口服TDF至产后1个月或不口服抗病毒药物,发现治疗组母亲HBV DNA水平在分娩时较基线明显下降,而且治疗组孕妇ALT>2×ULN持续3个月以上的发生率明显低于未治疗组(3.23% vs 14.29%),在产后2个月ALT>5×ULN的发生率也明显低于未治疗组(1.64% vs 14.29%),因此该研究认为妊娠期口服TDF抗病毒治疗不会增加ALT升高的发生率,而且可能还会改善这种情况。Celen等进行的一项研究共纳入45例HBsAg、HBeAg阳性,HBV DNA>107拷贝/ml的孕妇,治疗组于孕晚期口服TDF,分娩前停药;未治疗组妊娠期不口服抗病毒药物,结果发现治疗组ALT正常化占81%,明显高于未治疗组(62%),进一步证明了妊娠期抗病毒治疗对于肝功能的保护作用。
也有一些研究认为妊娠期抗病毒治疗会增加产后停药ALT升高的发生风险。2016年发表于新英格兰医学杂志的一篇文献对200例HBsAg、HBeAg阳性,HBV DNA>2×105 IU/ml的孕妇进行前瞻性研究,分别于孕晚期口服TDF或不口服抗病毒药物,发现治疗组停药后ALT升高发生率明显高于未治疗组(45% vs 30%)。但治疗组较未治疗组在孕妇分娩时有更低的HBV DNA水平及HBeAg阳性率(77% vs 97%),HBsAg阳性率无明显差异。泰国学者曾对331例HBVDNA>108 IU/ml孕妇妊娠期口服TDF或安慰剂产后1个月停药,发现停药后治疗组6%女性出现肝功能恶化(ALT>300 U/L),安慰剂组占3%,虽然所有肝功能恶化均为无症状,但她们都是在停药后出现的。上述研究表明,慢性HBV携带孕妇妊娠期抗病毒治疗可以降低分娩时HBV DNA水平,肝功能异常多发生停药后。因此,更多学者开始致力于探讨最佳停药时机,以使产后肝功能异常发生率降至最低。
Nguyen等报道了一项研究,102例HBsAg、HBeAg阳性,HBV DNA>7 log10 IU/ml的孕妇在孕晚期口服TDF或LAM抗病毒治疗,产后立即或在12周停药,结果发现治疗时间小于4周,大于4周及未治疗组的产后ALT升高发生率分别为50%、40%、29%(P=0.32);自发性恢复正常的比例为75%、53%、75%(P=0.83)。治疗组7%孕妇出现HBeAg的血清学转换,与未治疗组无明显差异。该研究表明对于免疫耐受期孕妇妊娠期抗病毒治疗阻断母婴传播,产后出现ALT升高较为普遍且大部分可自行恢复至正常,延长抗病毒治疗时间不能降低ALT发作风险,因此建议产后即可停药。ter Borg等进行了一项纳入38例孕妇的研究,在妊娠晚期接受LAM治疗的患者,产后即停药;分娩前孕妇ALT为0.8×ULN,分娩后肝功能异常的比例高达62%,增长至1.6×ULN,最高升高至4.3×ULN。既往研究表明,妊娠6周后ALT显著升高;然而,该研究中ALT升高主要是在产后6周和1年的两个固定时间点。王习习等进行了一项纳入114例慢性HBV感染HBV DNA≥106拷贝/ml的孕妇的研究,在孕中晚期口服TDF至产后1~3个月停药,发现停药后1、3、6个月时的ALT异常发生率分别为13.94%、7.27%、4.85%。治疗组停药后1个月时,有23例发生轻度肝功能异常(64.5~141.6 U/L);停药后3个月时,有3例出现中度肝功能异常,其中1例再次接受抗病毒治疗,至停药后6个月复查发现肝功能复常、HBV DNA阴转和HBeAg阴转;随访至1年时,仅有2例轻度肝功能异常(67.2~80 U/L);停药1个月时,HBV DNA载量基本恢复至治疗前水平。
由此可见,对于免疫耐受期孕妇妊娠期抗病毒治疗会导致HBV DNA水平降低及部分患者HBeAg的血清转换,但停药后HBV DNA会出现反弹,同时可能会造成ALT波动更加频繁,因此对于免疫耐受期孕妇妊娠期口服抗病毒治疗药物阻断母婴传播时需密切监测病毒学ALT变化,防止出现肝功能恶化甚至肝衰竭情况。
2 非活动性HBsAg携带孕妇
在HBV感染的自然史中,非活动性HBsAg携带是指血清HBsAg阳性、HBeAg阴性、抗-HBe阳性或阴性,HBV DNA低于检测下限或<200 IU/ml,1年内连续随访3次以上,每次至少间隔3个月,ALT和AST均在正常范围,肝组织检查显示:组织活动指数评分<4或根据其他的半定量计分系统判定病变轻微。血清HBsAg阳性、HBeAg阳性、HBV DNA阳性,ALT持续或反复升高,或有肝组织学病变轻微,是HBV感染获得免疫控制的结果,提示预后良好。但是有专家认为对于处于非活动性HBsAg携带的孕妇可能发生HBV再活动,而且考虑HBV再活动与妊娠相关,付冬等报道了一项23例非活动性HBsAg携带孕妇妊娠期出现HBV再活动的研究,发现妊娠期HBV DNA反弹和ALT异常,其中30.4%患者产后自发好转(HBV DNA<500 拷贝/ml,ALT正常),说明这些患者的 HBV再活动与妊娠有关。95.7%的患者从第一孕期开始出现HBV DNA反弹。65.2%患者ALT峰值发生在第二、三孕期和产后,可能与妊娠第二、三孕期肝脏负担加重和产后免疫功能下降有关。Chien等也发现妊娠期ALT正常的孕妇,产后ALT升高的发生率为6.4%。
但徐陈瑜等对214例HBsAg阳性孕妇与513例HBsAg阳性育龄期妇女比较分析,发现无论HBeAg阳性还是阴性,HBV感染孕妇血清中HBV DNA水平、HBsAg及HBeAg滴度差异均无统计学意义,提示妊娠对HBV复制状态无明显影响,也不影响病毒抗原的表达。
3 CHB孕妇
妊娠期间乙型肝炎活动可能导致孕妇出现肝衰竭等并发症,甚至危及生命,还可能对胎儿发育造成不良影响,因此对于妊娠期间乙型肝炎活动的患者应进行及时的抗病毒治疗,使肝功能逐步恢复同时还可以降低母婴传播的风险。抗病毒治疗首选TDF,也可应用LDT。对于HBV DNA阳性,ALT在2~5×ULN时可继续观察至妊娠24周,如果期间ALT升高>5×ULN立即抗病毒治疗。产后乙型肝炎活动患者的抗病毒治疗方案可根据HBV DNA水平或血清学特点,按CHB治疗进行。
对于患有CHB的孕妇妊娠晚期抗病毒治疗降低患者分娩前血清HBV DNA载量具有双重作用:一方面控制乙型肝炎活动,改善肝功能异常的情况,增强患者对妊娠及分娩的耐受能力,减少母婴并发症发生;另一方面有助于减少HBV母婴垂直传播。Mi等研究了8例使用TDF的孕妇和胎儿的数据,每位患者接受TDF 300 mg/d,其中有1例患者是在服用TDF过程中发生妊娠,另外有3例是用于控制活动性的肝病;结果发现,所有患者HBV DNA在最初4周减少了102~104拷贝/ml,分娩后HBV DNA≤104拷贝/ml;服药过程中未发现HBV DNA的反弹和病情继续进展。姜秀浓等纳入了一项116例HBsAg、HBeAg双阳性,HBV DNA≥105拷贝/ml,ALT≥2×ULN,伴或不伴总胆红素升高的CHB孕妇,治疗组口服LDT抗病毒治疗同时保肝治疗,对照组仅保肝治疗;结果发现治疗组较基线相比分娩前HBV DNA水平下降3.0 log10 IU/ml,产后7个月下降3.6 log10 IU/ml,较基线相比分娩前ALT水平下降200 U/L,产后7个月下降230 U/L;同时婴儿HBsAg阳性率治疗组与对照组分别为1.5%和15.7%。边茜等对298例CHB孕妇分别进行抗病毒及保肝治疗,抗病毒治疗组与保肝组的ALT复常率分别为98.3%及86.5%,差异有统计学意义(P<0.05),两组的HBV DNA水平较基线下降水平分别为3~5 log10 IU/ml及1 log10 IU/ml(P<0.05),婴儿HBsAg阳性率分别为0.8%及8.1%。韩国荣教授团队也证实了CHB孕妇妊娠期抗病毒治疗的多重益处。这也更进一步证明了对于免疫活动期的孕妇妊娠期抗病毒治疗不仅可以降低HBV DNA水平,改善肝功同时对于降低母婴传播率有明显作用。
4 小结与展望
慢性HBV携带孕妇妊娠期及分娩后肝功能异常发生率很高,多发生于产后1~3个月,所以建议HBV感染孕妇分娩后1个月检测肝功能,大部分患者肝功能异常在产后1年内可以自行恢复至正常,无需行抗病毒治疗,而且部分孕妇会出现HBeAg血清转换等情况。慢性HBV携带孕妇妊娠期抗病毒治疗主要目的为高病毒载量孕妇阻断母婴传播,药物首选TDF,且最晚不超过产后3个月停药。抗病毒治疗期间ALT正常化,停药后ALT升高发生率较高,需要密切监测肝功能选择停药的最佳时机。非活动性HBsAg携带孕妇妊娠期ALT升高及病毒学标志物出现血清转换与妊娠可能相关。CHB孕妇妊娠期可能出现肝衰竭情况,需注意监测ALT及HBV DNA变化,及时调整治疗方案。
综上所述,慢性HBV感染孕妇妊娠期及分娩后出现ALT异常的现象十分普遍,在临床上应加强孕期及分娩后病毒学及肝功能的定期检测,必要时给予干预治疗,避免产后重症肝炎的发生。
点击下方“阅读原文”,下载本文完整PDF
引证本文:赵梦鱼, 邹怀宾, 陈煜, 等. 慢性HBV感染孕妇妊娠期及分娩后病毒学和肝功能变化的特点及机制[J]. 临床肝胆病杂志, 2019, 35(6): 1353-1357.
本文编辑:王莹
公众号编辑:邢翔宇





















评论